FOPI.flash November 2022
In dieser Ausgabe
- Editorial: Gesundheitsdaten sind notwendig
- Interview Lisbeth Nielsen: Die Alternative ist schlechtere Gesundheitsversorgung
- Zahl des Monats: Nahezu unzählige Datenbestände
- Thema Patientenrechte: Neue Broschüre als kompakter Kompass
- Podcast: Lebensstil versus Medikamente
- Blog Anthea Cherednichenko: EU HTA als Challenge für Europa
- Im Gespräch: Karl Wögenstein, Grünenthal
- Lebensverändernde Therapien: Innovationen für Asthma

Editorial
Gesundheitsdaten sind notwendig
Gesundheitsdaten stehen nicht erst seit Ausbruch der Pandemie im Zentrum des gesundheitspolitischen Diskurses. Dabei werden einerseits Positionen vorgebracht, die für eine bessere und leichtere Nutzbarmachung von Gesundheitsdaten für diverse Sekundärnutzungszwecke plädieren. Befürworter:innen erwarten sich einen Mehrwert vor allem für die medizinisch-pharmazeutische Forschung. Andererseits gibt es Stimmen, die datenschutzrechtliche Bedenken äußern und auf die Sensibilität von Gesundheitsdaten hinweisen.
Doch während wir in Österreich diskutieren, erheben und Bedenken evaluieren, eilen uns andere Länder mit Siebenmeilenstiefeln voraus. In Dänemark etwa werden Gesundheitsdaten „von der Wiege bis zur Bahre“ gesammelt und strukturiert ausgewertet. Mit beeindruckenden Ergebnissen, lesen Sie dazu das Interview mit Lisbeth Nielsen, Generaldirektorin der Dänischen Behörde für Gesundheitsdaten. Sie ist der Überzeugung, Gesundheitsdaten seien absolut notwendig, um die Behandlung für alle zu verbessern. Die Alternative zur Erhebung von Gesundheitsdaten ist ihrer Meinung nach nicht die Sicherheit. Die Alternative ist eine schlechtere Gesundheitsversorgung.
Dem können wir uns nur anschließen und dafür plädieren, auch hierzulande den Weg für eine derart vernetzte und gleichzeitig sichere Datennutzung zu ebnen.
Bernhard Ecker, Anthea Cherednichenko und Michael Kreppel-Friedbichler
Präsidium des Forums der forschenden pharmazeutischen Industrie in Österreich (FOPI)

© Sundhedsdatastyrelsen
Interview
Lisbeth Nielsen über Datennutzung: Die Alternative ist schlechtere Gesundheitsversorgung
Dänemark gilt als Role Model innerhalb Europas, wenn es um die Sammlung und Nutzung von Gesundheitsdaten geht. Im Interview mit FOPI.flash erklärt Lisbeth Nielsen, die verantwortliche Generaldirektorin der Dänischen Behörde für Gesundheitsdaten (Sundhedsdatastyrelsen), wie es gelungen ist, die Dän:innen vom Schutz der Daten zu überzeugen, wie der Zugriff für Forscher:innen geregelt ist und welche Potenziale sie für andere Länder sieht.
Frau Nielsen, zunächst einige Fragen zum besseren Verständnis der Thematik. In Dänemark werden digitale Gesundheitsdaten „von der Wiege bis zur Bahre“ gesammelt und bei Bedarf für Forschungszwecke verwendet. Wie lange gibt es die Regelung schon?
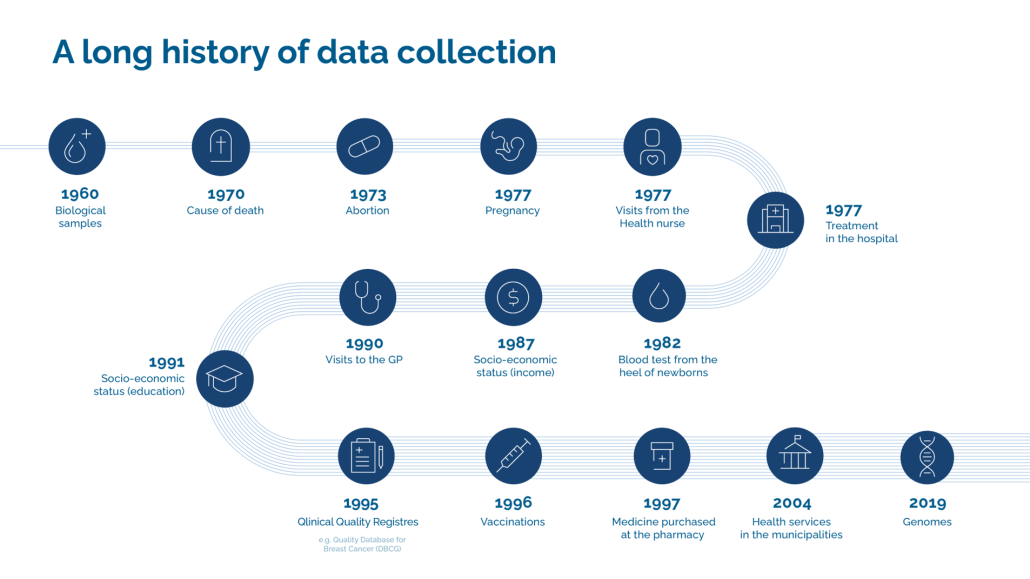
In Dänemark gibt es eine lange Tradition, detaillierte Aufzeichnungen für statistische Zwecke zu führen. Die Digitalisierung von Daten begann mit dem dänischen Einwohnermeldesystem, das 1967 eingeführt wurde. Seitdem hat jeder in Dänemark lebende Mensch eine eindeutige Kennung, die in Registern und bei der Inanspruchnahme von Sozialleistungen verwendet wird. Seit 1977 gibt es das Nationale Patientenregister, das Informationen über alle Untersuchungen und Behandlungen in dänischen Krankenhäusern enthält.
Außerdem haben wir ein vollständig digitalisiertes Gesundheitssystem, das die Erstellung von Berichten direkt aus den lokalen Pflegedaten ermöglicht, was die Belastung für die einzelnen Ärzt:innen und die Organisation erträglich macht.
Wie sieht der rechtliche Rahmen dafür aus?
Der rechtliche Rahmen für die Erhebung und Registrierung von Gesundheitsdaten ist in unserem Gesundheitsgesetz (Sundhedsloven) festgelegt, in dem sowohl festgelegt ist, dass die Angehörigen der Gesundheitsberufe Daten melden müssen, als auch für welche Zwecke und nach welchen Kriterien die Daten verwendet werden dürfen. Der Rechtsrahmen legt auch die legale Verwendung der Daten fest, die im Allgemeinen statistische, wissenschaftliche und administrative Zwecke umfasst, aber z. B. keine Kontrollzwecke.
Welche Daten werden gesammelt und wer verwaltet sie?
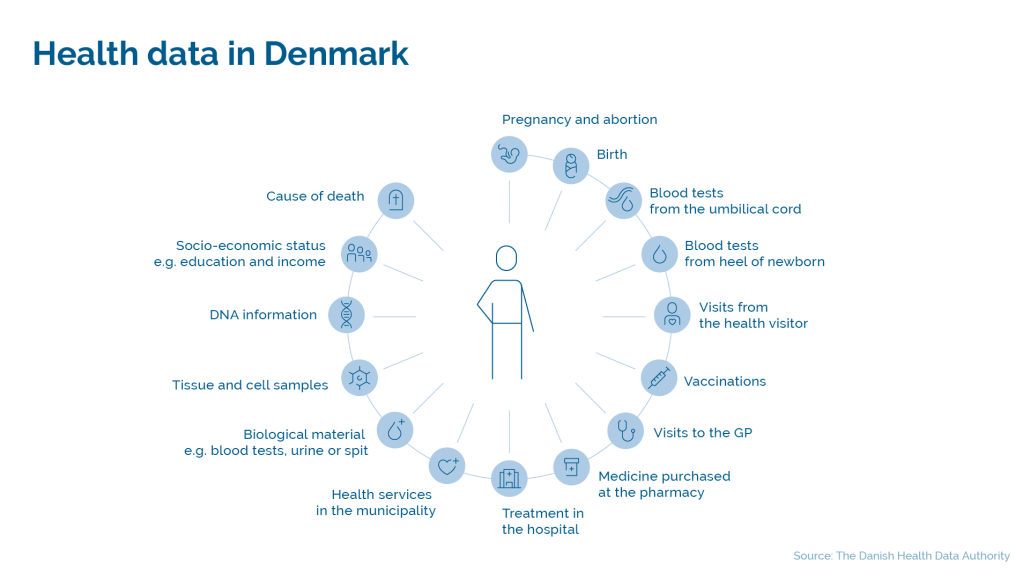
In Dänemark erheben wir viele verschiedene Arten von Daten, die in einer Vielzahl von Registern gespeichert werden. Wir führen Register über Diagnosen, Behandlungen, Impfungen, Medikamenteneinnahme und Krankenhausaufenthalte sowie eine Reihe von Spezialregistern über Geburt, Krebs, usw. Alle Kontakte mit dem öffentlichen Gesundheitssystem werden in irgendeiner Form registriert, die detaillierteste Registrierung haben wir aber von Krankenhausbehandlungen. Die Gesundheitsdaten werden in einer Vielzahl von Registern gespeichert, die von uns oder den fünf Gesundheitsregionen verwaltet werden
Neben den Gesundheitsdaten werden in Dänemark noch viele andere Daten erhoben, z. B. über Wohnung, Beschäftigung, Heirat, Kinder und Steuern, die alle unter derselben Einwohnermeldeamtsnummer registriert werden. Dies macht es Forscher:innen relativ leicht, Gesundheitsdaten mit anderen Datenarten zu kombinieren, z.B. um berufliche Daten mit Daten über Diagnosen zu kombinieren und so Risikofaktoren zu ermitteln.
Und wer darf sie benutzen?
Wir verwenden die Daten für administrative und statistische Zwecke innerhalb des Gesundheitssystems. Darüber hinaus können Forscher:innen über ein spezielles System, das die notwendige Sicherheit im Umgang mit personenbezogenen Daten gewährleistet, detaillierten Zugang erhalten. Wir veröffentlichen auch allgemeine Statistiken über Wartezeiten, die Verwendung von Medikamenten, die Beschäftigung im Gesundheitssektor und viele andere Faktoren, um Transparenz zu gewährleisten.
In Österreich kommen die Befürworter einer ähnlichen Lösung nicht weiter, weil Datenschützer lautstark und erfolgreich davor warnen. Gab oder gibt es ähnliche Stimmen in Dänemark? Wie gehen Sie damit um?
Diese Frage wird mir in vielen verschiedenen Ländern häufig gestellt. Darauf gibt es zwei Antworten. Die eine lautet: So funktioniert Dänemark. Und ich weiß, das ist für andere Länder vielleicht nicht so hilfreich. Wir haben ein hohes Maß an Vertrauen in Dänemark im Allgemeinen und in die öffentlichen Dienste im Besonderen. Zwar gibt es auch in Dänemark eine Reihe von Kritiker:innen, aber die Öffentlichkeit ist im Allgemeinen daran gewöhnt, dass der öffentliche Sektor über detaillierte Aufzeichnungen verfügt, und obwohl es Fälle von Missbrauch gegeben hat, sind diese äußerst selten. Meiner Erfahrung nach besteht ein allgemeines Verständnis dafür, dass solide Aufzeichnungen sowohl für die bestmögliche Behandlung als auch für die Forschung notwendig sind. Ein Teil der Antwort besteht also darin, dass wir daran gewöhnt sind und keine größeren Probleme mit der Registrierung hatten. Da Dänemark ein relativ kleines Land ist, können die meisten Forscher:innen den Nutzen des Zugangs zu größeren Datensätzen und einer größeren Kohorte, z.B. für Vergleiche, erkennen. Dies ist ein guter Anreiz für die gemeinsame Nutzung von Proben und Daten.
Zum anderen – und das ist die zweite Antwort – geht es um Transparenz und eine klare Kommunikation der Vorteile, die eine bessere Nutzung von Gesundheitsdaten mit sich bringt, und darum, wie die Daten gesichert werden. Wir gewähren keinen Zugang zu personenbezogenen Daten, außer für Forscher:innen aus geprüften Einrichtungen, und dann auch nur in einem kontrollierten Umfeld, in dem individuelle Gesundheitsdaten nicht exportiert, aber andere Daten integriert werden können.
Auch wenn einige der Kritiker:innen radikal erscheinen mögen, ist es wichtig, die Angst vieler Menschen davor zu zerstreuen, dass ihre Daten in die falschen Hände geraten. Wir müssen sichere Systeme und eine kontrollierte Nutzung der Daten anbieten. Andererseits ist es wichtig zu betonen, warum dies so wichtig ist: Gesundheitsdaten sind absolut notwendig, um die Behandlung für alle zu verbessern. Die Alternative zur Erhebung von Gesundheitsdaten ist nicht die Sicherheit. Die Alternative ist eine schlechtere Gesundheitsversorgung.
Die Daten dürfen also nur mit ausdrücklicher Genehmigung der Datenbehörde für Forschungszwecke verwendet werden. Was sind die Kriterien?
Wir haben eine Reihe von Kriterien, die vom Umfang der für die Forschung benötigten Daten abhängen, aber der gemeinsame Nenner ist, dass es eine Behörde geben muss, die für die Datenkontrolle verantwortlich ist – in der Regel eine Universität oder eine Region des Gesundheitswesens – und dass der Zweck der Datennutzung von erheblichem Nutzen für die Gesellschaft sein muss.
Kann Dänemark mit diesem System ein Role Model für andere Länder sein?
Wir denken schon. Wir werden von vielen Ländern kontaktiert, die versuchen, ihre Gesundheitsdatensysteme zu verbessern. Natürlich gibt es je nach Land und seinen Traditionen Unterschiede, aber wir haben zumindest gezeigt, dass es möglich ist und dass das Sammeln von Daten große Vorteile mit sich bringt.
Wo sehen Sie die Stärken, aber vielleicht auch die Schwächen?
Wir sind sehr stark auf traditionelle Gesundheitsdaten aus unseren Krankenhäusern angewiesen. Wir arbeiten an der Verbesserung der Datenerhebung bei den Allgemeinärzten und den 98 Gemeinden, die eine wachsende Verantwortung für die Gesundheitsversorgung haben.
Unsere Herausforderungen betreffen in erster Linie neue Arten von Daten und neue Wege, sie zu nutzen. Wir sprechen viel über künstliche Intelligenz und Entscheidungsunterstützung und darüber, wie sie am besten in den vielen verschiedenen Systemen im dänischen Gesundheitssektor umgesetzt werden können.
Welchen Rat würden Sie den Entscheidungsträger:innen in Österreich geben?
Die Befürchtungen zu zerstreuen und gleichzeitig die Vorteile der Datenerfassung hervorzuheben. Die Tatsache, dass wir als Patient:innen zu einem besseren Gesundheitssystem mit einer besseren Behandlung für Menschen, die an der gleichen Krankheit leiden, beitragen können, ist ein starker Motivator.
Weitere Informationen über dänische Gesundheitsdaten und die Möglichkeiten des Zugangs finden Sie hier (auf Englisch): https://www.enindgangtilsundhedsdata.dk/en/Healthdatadenmark.
Lisbeth Nielsen ist Generaldirektorin von Sundhedsdatastyrelsen, The Danish Health Data Authority.

© Freepik
Zahl des Monats
Nahezu unzählige
Gesundheitsdatenbestände liegen in Österreich vor. Die Rechtsgrundlagen sowie die qualitativen und technischen Voraussetzungen für eine Nutzung dieser Datenbestände sind aber nicht immer gegeben. Vor allem fehlen teilweise die Rechtsgrundlagen und technischen Voraussetzungen für eine Verknüpfung der Datenbestände für Verwaltungsaufgaben im öffentlichen Interesse. Zu diesem Schluss kommt der im März dieses Jahres publizierte Bericht „Gesundheitsdaten in Österreich – ein Überblick“ der Gesundheit Österreich. Fazit der Wissenschaftler:innen: Aktuelle Neuerungen im System der (Gesundheits‐)Dateninfrastrukturen, wie etwa der European Health Data Space oder das Austrian Micro Data Centre, stellen wesentliche Teilelemente dar, legen aber nahe, dass es für die Unterstützung der Sekundärnutzung von Gesundheitsdaten im Bereich von Public Health und öffentlicher Verwaltung weiterer Schritte und Strukturen bedarf.
Quelle: Gesundheitsdaten in Österreich – ein Überblick. Gesundheit Österreich, Wien, 2021.

© APA Fotoservice/Schedl
Gemeinsames Projekt von selpers, FOPI und PHARMIG
Neue Broschüre als kompakter Kompass durch die Patient:innenrechte
Die Österreicher:innen wissen um ihre Rechte als Patient:innen nur mangelhaft Bescheid, ergab eine FOPI-Umfrage und wissen auch Patientenvertreter:innen aus der Praxis. Deshalb wurde nun von der Patient:innen-Plattform selpers gemeinsam mit den Verbänden PHARMIG und FOPI der neue Ratgeber „Ihr Recht als Patient:in – Von Diagnosestellung bis Nachsorge“ publiziert.
„Viele Menschen in Österreich wissen nicht, was ihre Rechte als Patient:in sind und wie sie diese beanspruchen können“, sagt selpers-Gründerin Iris Herscovici. „Außerdem sind die geltenden Regelungen für Patient:innen schwer verständlich und oft nur schwierig in die Praxis übertragbar. Doch Patient:innen müssen verstehen, dass sie den Behandlungsprozess mitgestalten und positiv beeinflussen können.“
„Jeder von uns ist früher oder später einmal Patient:in“, formuliert auch Bernhard Ecker, Präsident des FOPI die Motivation, als Verband das Projekt mitzutragen. „Patient:innen sollen wissen, worauf sie Anspruch haben. Denn wenn sie ihre Rechte kennen, können sie die Leistungen unseres Gesundheitswesens, den Nutzen und Wert der Therapien sowie die Reha- und Pflegemaßnahmen besser verstehen und nutzen.“ Deshalb entwickelte die selpers gemeinsam mit den Verbänden PHARMIG und FOPI den neuen Ratgeber „Ihr Recht als Patient:in – Von Diagnosestellung bis Nachsorge“. Die neue Broschüre bildet eine Art Kompass und informiert kompakt sowie verständlich über die Rechte und Pflichten von Patient:innen im heimischen Gesundheitswesen. Gestaltet wurde sie in Zusammenarbeit zwischen Jurist:innen, Patientenvertreter:innen, Kommunikationsexpert:innen und Graphiker:innen, um juristisch-technische Inhalte in leicht erfassbare, praxisnahe Informationseinheiten zu übersetzen. Mehr dazu hier.
Die Broschüre ist unter diesem Link online abrufbar https://selpers.com/ihr-recht-als-patientin/ und kann zudem auch als Printexemplar bestellt werden.

© accelent communications
Podcast
Am Mikro|skop: Lebensstil versus Medikamente – wann muss Medizin einschreiten?
In Österreich ist jede zehnte Frau und jeder siebente Mann adipös, also krankhaft übergewichtig. Und immer mehr Kinder und Jugendliche sind davon betroffen. Adipositas ist also ein Thema für die Volksgesundheit. Doch wie kann man gegensteuern? Ist es eine Frage des Lebensstils, bei dem man ansetzen muss? Oder benötigen die Menschen andere – nämlich medizinische – Hilfe? Diese Fragen diskutiert Moderatorin Martina Rupp in der 15. Episode von Am Mikro|skop mit Priv.-Doz. Dr. Johanna Brix, Klinik Landstraße und Präsidentin der Österreichischen Adipositas Gesellschaft, und Assoz. Prof. Priv.-Doz. Dr. Florian Kiefer, PhD, Medizinische Universität Wien. Diese und alle anderen Episoden des – gemeinsam mit dem Fachverband der Chemischen Industrie Österreichs (FCIO) und Chemiereport/Austrian Life Sciences produzierten – Podcasts finden Sie hier: www.chemiereport.at/am-mikroskop

© Takeda / Lisi Specht
Blog
EU HTA als Challenge für Europa
Der europäische Gesetzgeber hat die Einführung einer Nutzenbewertung für neue Arzneimittel auf europäischer Ebene beschlossen. Diese soll parallel zur europäischen Zulassung stattfinden und ab Januar 2025 für die ersten Medikamente starten. Doch was ist diese Europäische Nutzenbewertung (EU-HTA)? Und wie funktioniert sie? Ein Blog-Beitrag von Anthea Cherednichenko, Vizepräsidentin des FOPI und General Manager von Takeda in Österreich. Klar ist, so Cherednichenko: Da Health Technology Assessment noch nicht in allen Mitgliedstaaten vollständig umgesetzt wurde, ist es kein einfaches Ziel, einen einheitlichen europäischen Bewertungsprozess anzustreben. Lesen Sie mehr über dieses brisante Thema im neuen FOPI.Blog!

© Fine Facts
Im Gespräch
Karl Wögenstein: Value-Based Pricing für innovative Arzneimittel
In Österreich wird der Wert neuer Arzneimittel oft auf ihren Preis reduziert, spricht Karl Wögenstein, neuer Geschäftsführer von Grünenthal Österreich, im Interview mit FOPI.flash klare Worte. Er fordert daher value-based pricing, also faire Preise für innovative Arzneimittel, und die Möglichkeit der Indexanpassung. Weiters darf seiner Meinung nach die Generierung neuer Daten nicht bestraft werden.
Sie sind seit kurzem neuer Geschäftsführer von Grünenthal in Österreich und damit Nachfolger von Thomas Schöffmann. Mit welchen Zielen sind Sie angetreten? Was wollen Sie verwirklichen?
Grünenthal Österreich ist als Spezialist für Schmerztherapie ein sehr geschätzter Partner und wurde in den vergangenen Jahren durch Dr. Thomas Schöffmann mit hoher Expertise, verantwortungsbewusst und nachhaltig geführt. Diesen Weg möchte ich natürlich weitergehen. Gleichzeitig stehen wir vor einigen Herausforderungen. So hat die Pandemie Prozesse wie Digitalisierung beschleunigt oder Probleme wie Personalnotstand, Kostendruck etc. verschärft. Als Unternehmen müssen wir uns daher kontinuierlich anpassen und weiterentwickeln. Unsere Partner:innen erwarten eine exzellente Customer Experience. Um das zu bieten, müssen wir als kleines Team in Österreich kreativ und dynamisch sein, um neue Wege zu beschreiten. Als Schmerzspezialist decken wir sowohl einen breiten Bereich an innovativen Produkten im Specialty-Care-Bereich als auch an Retail-Produkten, die sich bereits im generischen Mitbewerberfeld befinden, ab. Hier möchte ich mich darauf konzentrieren, alle Beteiligten des Gesundheitssystems zu erreichen, optimal zu unterstützen und damit Rahmenbedingungen zu schaffen, die es erlauben, unsere Patient:innen bestmöglich zu versorgen. So können wir in Österreich dazu beitragen, der Verwirklichung unserer Vision von einer Welt ohne Schmerzen ein Stück näher zu kommen.
Wie ist in Zusammenhang damit Ihr Blick auf das österreichische Gesundheitssystem? Welche Stärken und Schwächen nehmen Sie wahr?
Beginnen wir mit den Stärken: Österreich ermöglicht Spitzenmedizin und ist ein großartiges Land für klinische Studien. Die Krankenhäuser erlauben in den meisten Fällen einen raschen Zugang für innovative Medikamente nach Zulassung durch die EMA. Das räumt Österreich immer wieder eine Sonderstellung in großen Konzernen ein. Aber wo Licht, da auch Schatten. So ist es in hierzulande schwierig, Real-World Evidenz zu generieren, weil die Datenlage oft dünn beziehungsweise kein Zugriff darauf möglich ist. Hier entgehen uns tolle Möglichkeiten, unsere Kräfte noch zielgerichteter einzusetzen. Auch im Zusammenspiel des intra- und extramuralen Bereiches sowie in der Abgeltung von Leistungen gibt es aus meiner Sicht Verbesserungspotential. Das führt unter anderem dazu, dass die Versorgungssituation in manchen Bereichen leidet – teilweise rechnet es sich für die Ärzt:innen schlichtweg nicht, eine zeitlich aufwändigere Therapie auch im niedergelassenen Bereich einzusetzen, selbst wenn diese Vorteile für Patient:innen hätte.
Wie wird der Wert von Arzneimittel-Innovationen gesehen?
Wie bereits gesagt, können wir im Vergleich zu anderen Ländern Innovation sehr schnell in die Krankenhäuser bringen. Auf der anderen Seite wird der Wert neuer Arzneimittel oft auf ihren Preis reduziert. So haben wir in Österreich die einzigartige Situation, dass neue Daten bei bestehenden Medikamenten zu einer Preisreduktion führen – selbst, wenn sie Verbesserungen nachweisen. Auch der Umgang mit neuartigen klinischen Endpunkten, die entscheidend für das Patient:innenwohl sein können, oder verhinderte Folgekosten durch innovative Therapien finden kaum Einfluss auf Preisdiskussionen. Das hemmt die Motivation neue Evidenz zu schaffen. Fehlendes indication-based pricing, das in vielen Ländern Usus ist, führt dazu, dass kleinere Indikationen in Österreich teilweise nicht bespielt werden. Hier braucht es dringend ein Umdenken.
Was schätzen Sie am österreichischen System?
Trotz aller Kritik hat Österreich ein Gesundheitssystem, um das uns viele Länder beneiden. In unserem Land ist Spitzenmedizin für alle Menschen möglich. Wir haben gut ausgebildete Ärzt:innen und Pflegefachkräfte. In allen Bereichen findet man motivierte Menschen, die Leistungen erbringen, die über ihre Rolle hinausgehen, um strukturelle Versäumnisse zu kompensieren. Aus Pharmasicht schätze ich, dass neue Produkte mit wenig Zeitverzögerung gelauncht werden können und dass der Wert von Originalprodukten sowohl von Verschreiber:innen als auch von Patient:innen erkannt wird.
Wo bräuchte es dringend neue Lösungen, um das Gesundheitssystem angesichts von Pandemie, Preisentwicklung und regulatorischer Veränderungen zukunftsfit zu halten?
Es wäre wichtig, durch Inflation und Energiekosten steigende Preise, die an uns als Produzenten und Distributoren weitergegeben werden, angleichen zu können. Da eine Indexanpassung in Österreich nicht möglich ist, ist es eine immer größere Herausforderung, kostendeckend zu produzieren und Produkte auf dem Markt zu halten.
Ein Beispiel aus dem Krankenhaus: Während der Pandemie mussten aufgrund des Pflege- und Ärztenotstands Schmerzambulanzen ihren Betrieb zurückfahren beziehungsweise wurden zum Teil sogar geschlossen, weil das Personal woanders gebraucht wurde. Die ohnehin schon angespannte Versorgungssituation in diesem Bereich spitzte sich noch weiter zu, denn Patient:innen können mit der aktuellen Regelung nicht ausreichend in der Niederlassung versorgt werden. Daher gilt es, strukturelle Probleme anzugehen – Krankenhausjobs müssen attraktiver, die Erstattung und Vergütung niedergelassener Leistungen verbessert werden.
Was müsste getan werden, damit die Versorgung heimischer Patient:innen mit innovativen Arzneimitteln für die Zukunft sichergestellt ist?
Ganz klar: value-based pricing. Es braucht faire Preise für innovative Arzneimittel und die Möglichkeit der Indexanpassung. Weiters darf die Generierung neuer Daten nicht bestraft werden und es bedarf einer Akzeptanz für neuartige Endpunkte auch aus Real-World-Daten. Nicht zuletzt muss die Vergütung im niedergelassenen Bereich verbessert werden – beispielsweise, wenn Ärzt:innen Arzneimittel einsetzen möchten, die aktuell im intramuralen Bereich angewandt werden, und die mehr Zeit in der Betreuung der Patient:innen nötig machen.
Über Grünenthal
Grünenthal ist ein weltweit führendes Unternehmen in der Behandlung von Schmerzen und verwandten Erkrankungen mit langjähriger Erfahrung in innovativer Schmerztherapie und der Entwicklung modernster Technologien für Patienten weltweit. Mit aller Kraft setzt sich das Unternehmen für die Verwirklichung seiner Vision von einer Welt ohne Schmerzen ein. Die Wurzeln des Unternehmens sind in Deutschland – Grünenthal hat seine Konzernzentrale in Aachen und ist mit Gesellschaften in 28 Ländern in Europa, Lateinamerika und den Vereinigten Staaten vertreten. Die Produkte des Schmerzspezialisten sind in mehr als 100 Ländern erhältlich. Im Jahr 2021 beschäftigte Grünenthal rund 4.500 Mitarbeitende und erzielte einen Umsatz von 1,5 Milliarden Euro. Das österreichische Tochterunternehmen wurde 1977 gegründet und beschäftigt aktuell 17 MitarbeiterInnen. Mehr auf www.grunenthal.at

© Freepik
Lebensverändernde Therapien
Innovationen für Asthma
Asthma ist nicht gleich Asthma. Eine spezielle Verlaufsform ist das eosinophile Asthma. Es tritt im überwiegenden Fall erst im Erwachsenenalter in Erscheinung, kann aber schwere Verlaufsformen annehmen. Eine spezielle Therapie ist deshalb für Patient:innen dieser Asthmaform essentiell. Neue Ansätze verbessern die Lungenfunktion und die Lebensqualität der Patient:innen seit einiger Zeit deutlich. Mehr dazu unter https://fopi.at/wir-sagen-danke/

