Wie faire Preisbildung bei Medikamenten gelingt

© Katharina Schiffl
Die Entwicklung innovativer Medikamente und der rasche und umfassende Zugang für PatientInnen ist durch die aktuelle Preisbildung ernsthaft gefährdet. Einerseits lassen die Regulierungen einiges an Interpretationsspielraum zu, was eine Einschätzung der Kostenerstattung erschwert. Andererseits gerät die kostenintensive Erforschung innovativer Therapien durch Preisobergrenzen unter Druck. Eine nachvollziehbare und transparente Bewertung von medizinischer Innovation und die Anerkennung des Wertes für PatientInnen müssen daher im Fokus des Interesses stehen, um auch in Zukunft die Versorgung mit innovativen Medikamenten zu fairen und gleichzeitig leistbaren Preisen sicherzustellen. In diesem Zusammenhang sind folgende Aspekte wesentlich:
1. Rahmenbedingungen zur Preisbildung
Der Preis eines neuen Medikaments, dessen Kosten die Krankenkasse erstattet, orientiert sich in Österreich an einem erstattungsfähigen Vergleichspräparat. Sind beide Produkte gleichwertig, muss das neue Medikament billiger sein. Nur wenn das neue Arzneimittel einen wesentlichen Zusatznutzen für die Mehrzahl der PatientInnen hat – und dieser von der Behörde anerkannt wird – darf es um maximal zehn Prozent mehr kosten. Ein offensichtlicher Patientennutzen wie beispielsweise die Einführung einer alternativen Darreichungsform mit identem Arzneimittelinhalt findet in der Regel seitens der Sozialversicherung keine Anerkennung – ganz im Gegenteil. In der Praxis bedeutet das, dass man mit seinem eigenen, bereits erstatteten Produkt „verglichen“ wird. Möchte man z.B. zusätzlich zu einer bereits erstatteten „Fertigspritze“ einen „Fertigpen“ mit identem Arzneimittelinhalt einführen, sieht man sich paradoxerweise mit einer Preissenkungsforderung im Vergleich zum eigenen Präparat konfrontiert.
Entscheidendes Timing bei der Erstattung
Sozialversicherung und Arzneimittelhersteller sind sich nicht immer einig, welches bereits erstattete Medikament als Vergleichspräparat zur Preisermittlung herangezogen werden soll. Dabei spielt das Timing oft eine entscheidende Rolle. Wenn mehrere Unternehmen gleichzeitig an ähnlichen Wirkstoffen arbeiten, wird der „Erste“ als Benchmark herangezogen. Jenes Unternehmen, das sein Produkt etwas später auf den Markt bringt, fällt damit um den Preisaufschlag für den Zusatznutzen um – es sei denn, man kann mit einer Direkt-Vergleichsstudie Überlegenheit beweisen. Aufgrund des engen zeitlichen Zusammenhangs der jeweiligen Markteintritte ist es allerdings in der Regel faktisch unmöglich, zu diesem Zeitpunkt Direkt-Vergleichsstudien des eigenen Produkts gegenüber dem anderen überhaupt durchgeführt zu haben.
EU-Durchschnittspreis als Obergrenze
Ein Medikament im Erstattungskodex darf aufgrund der derzeitigen Regularien nicht teurer sein als sein Durchschnittspreis aus jenen EU-Ländern, in denen das Produkt schon verfügbar ist. Auch für Medikamente, die nicht in der Regelerstattung sind, deren Preise die Hersteller also grundsätzlich frei festsetzen dürfen, kann es nachträglich diese Preisgrenze geben. Dann nämlich, wenn mit ihnen mehr als 750.000 Euro jährlich umgesetzt werden. In diesem Fall muss der Hersteller rückwirkend die Differenz zum EU-Durchschnittspreis an die Sozialversicherung abführen.
Der Durchschnittspreis, der gleichzeitig auch die Obergrenze bildet, wird auf Basis der Preise aller EU-Länder berechnet – unabhängig von deren wirtschaftlicher Situation und auch ungeachtet dessen, ob der Zugang des Medikaments in den anderen Ländern vergleichbar ist. Er ist daher kein qualitativer Referenzwert und als solcher weder aussagekräftig noch gerecht. Ein methodisch besserer und nachvollziehbarer Ansatz wäre es, wenn Österreich zumindest ausschließlich wirtschaftlich ebenbürtige Länder bei der Referenzpreisermittlung heranziehen würde.
2. Fehlende Indexierung
In Österreich sind die Arzneimittelpreise seit 1996 jährlich gefallen.[1] Grund dafür ist eine fehlende Indexierung für Medikamentenpreise. Während die Preise anderer Waren und auch die Rezeptgebühr regelmäßig an die Inflation angepasst werden, passiert das bei Arzneimitteln nicht.
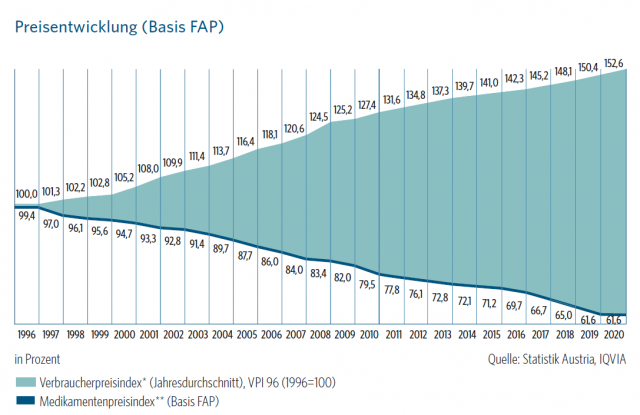
3. Kostenwahrheit
Die Pharmaquote, also der Anteil der Arzneimittelausgaben an den gesamten Gesundheitsausgaben, liegt in Österreich mit 11,9 Prozent im europäischen Vergleich im unteren Drittel.[2]
Dass Medikamente dennoch zu teuer sind, ist eine in der Bevölkerung weitverbreitete Ansicht. Diese hat mehrere Ursachen. Eine davon liegt in der Darstellung der Zahlen: Die Sozialversicherung weist die Ausgaben für Arzneimittel als Bruttobeträge aus. Diese Darstellung zeichnet jedoch ein nicht korrektes Bild von überhöhten Kosten. Um die tatsächlichen Medikamentenkosten zu eruieren, müssten nämlich die Rezeptgebühren und sämtliche Rückzahlungen der Pharmaindustrie von den Bruttoausgaben abgezogen werden.
4. Teure Medikamente – verzerrtes Bild in der Öffentlichkeit
Die Wahrnehmung von Medikamenten als überteuert hat auch viel mit dem fehlenden Bewusstsein über die Pharmaindustrie und die Arzneimittelentwicklung an sich zu tun.
Wie jedes andere Unternehmen auch müssen Pharmakonzerne wirtschaftlich agieren. Die Entwicklung innovativer Medikamente ist mit einem erheblichen Risiko verbunden. Immerhin schaffen es lediglich ein bis zwei von rund 10.000 untersuchten potenziellen Arzneimittelwirkstoffen auf den Markt.[3] Dieses Risiko spiegelt sich in den Rendite-Erwartungen der InvestorInnen wider.
Dazu kommen hohe Entwicklungskosten von im Durchschnitt bis zu 2,2 Milliarden Euro pro Medikament. Auf der anderen Seite haben innovative Medikamente einen hohen volkswirtschaftlichen Nutzen. Diese Aspekte sollten bei der Beurteilung der Medikamentenpreise einfließen.
Forschungsarbeit mit Risiko
Auch dieses Argument ist häufig: Pharmakonzerne leisten keine echte Research-Arbeit, sondern bedienen sich der Forschungsergebnisse öffentlich finanzierter universitärer Einrichtungen. SteuerzahlerInnen würden deshalb für Medikamente doppelt zahlen. Übersehen wird dabei, dass Pharmakonzerne die Einrichtungen für ihre Forschungsarbeit abgelten. Für die Medikamentenentwicklung müssen sie darüber hinaus weitere Forschung betreiben. Dabei haben sie keine Garantie, dass das Medikament letztlich auch zugelassen wird und sie einen angemessenen Preis dafür erhalten.
Fazit
Um Innovation und Leistbarkeit von Medikamenten in Zukunft sicherzustellen, braucht es neue Rahmenbedingungen. Diese müssen so klar sein, dass Hersteller Entscheidungen über die Kostenerstattung besser abschätzen können. Neben einer Abänderung des Referenzsystems und einer transparenten Kostendarstellung bedarf es jedenfalls auch einer Bewusstseinsbildung in Hinblick auf das hohe wirtschaftliche Risiko, das Pharmaunternehmen bei der Erforschung innovativer Arzneimittel auf sich nehmen, und den volkswirtschaftlichen Nutzen dieser Innovationen.
Michael Schaffer-Kral ist Country Market Access Head von Sanofi Österreich.
[1] https://www.pharmig.at/media/3942/daten_und_fakten_2021_deutsch.pdf.
[2] https://data.oecd.org/healthres/pharmaceutical-spending.htm#indicator-chart.
[3] https://www.pharmig.at/arzneimittel/forschung-entwicklung/.
 Martin Croce
Martin Croce