FOPI.flash Februar 2023
In dieser Ausgabe
- Editorial: Europa braucht eine innovationsfreundliche Pharmagesetzgebung
- Position: Der Weg der Patient:innen als Roadmap für den Finanzausgleich
- Zahl des Monats: 426 Tage
- Podcast: Patientenrechte – die Blackbox des Gesundheitswesens?
- Im Gespräch: Nicole Schlautmann
- Lebensverändernde Therapien: Innovationen für Gürtelrose

Editorial
Europa braucht eine innovationsfreundliche Pharmagesetzgebung
In Europa dauert es im Schnitt fast doppelt so lang wie in den USA, bis eine neue aktive Substanz – also eine innovative Therapie – zugelassen wird, nämlich exakt 426 Tage. In den USA erfolgt die Zulassung durchschnittlich innerhalb von 244 Tagen, in Kanada innerhalb von 306 Tagen, in Japan innerhalb von 313 Tagen und in Australien innerhalb von 315 Tagen.
Obwohl Europa auf eine lange Geschichte bei der Entdeckung neuer Behandlungsmethoden und Impfstoffe zurückblicken kann, ist es in Sachen medizinischer Innovation auf dem Rückzug. Als Region sind wir in den letzten 25 Jahren bei Forschung und Entwicklung sowie bei der Herstellung von Arzneimitteln gegenüber der globalen Konkurrenz ins Hintertreffen geraten, mit geringeren Investitionen, weniger klinischen Studien und längeren Zulassungszeiten für neue Medikamente.
Es ist jetzt an der Zeit, dafür zu sorgen, dass Europa innovativ und wettbewerbsfähig bleibt, indem wir einen robusten und berechenbaren Rahmen für geistiges Eigentum aufrechterhalten. Es ist von entscheidender Bedeutung, dass wir den rechtlichen Rahmen für geistiges Eigentum nicht aushöhlen.
Im Interesse der europäischen Bürger, unserer Gesundheitssysteme und unserer Wirtschaft müssen wir entschlossen handeln, um den Niedergang Europas in diesem wichtigen Bereich aufzuhalten. Die Alarmglocken läuten, und wir alle müssen unseren Teil dazu beitragen, unser regulatorisches Umfeld neu zu gestalten, um ein innovationsfreundliches Ökosystem in Europa zu schaffen.
Bernhard Ecker, Anthea Cherednichenko und Michael Kreppel-Friedbichler
Präsidium des Forums der forschenden pharmazeutischen Industrie in Österreich (FOPI)

© freepik
Position
Der Weg der Patient:innen als Roadmap für den Finanzausgleich
Die Finanzausgleichsverhandlungen sind klassisch der Rahmen für einen Austausch der Standpunkte der unterschiedlichen Interessensgruppen. Zaungast sind die Patient:innen. Doch sie sollten eigentlich im Zentrum stehen, meint FOPI-Vizepräsident Michael Kreppel-Friedbichler.
Ist das österreichische Gesundheitssystem noch das zuverlässige Sicherheits- und Auffangnetz mit Spitzenleistungen für alle Menschen in Österreich, die krank werden, chronisch krank sind oder auch nur ihre Gesundheit erhalten wollen? Die Grundversorgung ist noch gegeben. Immerhin sind rund 99 Prozent der Bevölkerung krankenversichert, und jede:r kann ärztliche Betreuung in Anspruch nehmen, auch wenn das oft mit längeren Wartezeiten oder weiten Wegen verbunden ist.
Gleichzeitig gibt es jedoch immer größere Baustellen. Der grassierende Ärzt:innenmangel und der riesige Bedarf an Pflegekräften dominieren die öffentliche Diskussion im Gesundheitssektor. Dem gegenüber steht die hohe Zahl an unbesetzten Kassenstellen im niedergelassenen Bereich. Dazu kommt noch der immer schwieriger werdende Zugang zu Innovation und Spitzenmedizin, der derzeit noch im Schatten der anderen Themen steht.
Als forschende Pharmaindustrie legen wir darauf besonderes Augenmerk, weil in diesem Segment die Zukunft unseres Gesundheitssystems beheimatet ist. Wenn wir bei klinischer Forschung und innovativen Therapien den Anschluss verlieren, trifft das heute vor allem die Menschen mit schweren und/oder seltenen Erkrankungen. Schon morgen hat es aber Auswirkungen auf breitere Bevölkerungsgruppen. Denn wenn zum Beispiel moderne Therapien für österreichische Patient:innen nicht bzw. nur mit großer Verzögerung verfügbar sind, dann ist es um Patient:innen und die gesunden Lebensjahre nicht gut bestellt.
Als Vertreter:innen international agierender Biotech- und Pharmaunternehmen kennen wir den Vergleich mit anderen Ländern aus unserer täglichen Arbeit und wissen, wo wir von den Spitzenreitern in Europa lernen können. Uns ist auch bewusst, dass wir ins Tun kommen müssen, wenn wir die Löcher in unserem Netz namens Gesundheitssystem wieder schließen wollen.
Deshalb sehen wir die derzeit laufenden Gespräche zum Finanzausgleich als einmalige Chance, nachhaltige Weichenstellungen für die Zukunft zu treffen. Wir erleben dabei, dass einzelne Player ernsthaft etwas verändern wollen, während andere vor allem darauf konzentriert sind, ihre Positionen zu verteidigen. Das Hauptproblem aber – welches sich über viele Bereiche erstreckt – ist das sogenannte Silo-Denken. Selbst konstruktive Gesprächspartner:innen haben oft nur ihren Wirkungsbereich im Blick und nicht die Patient:innen, die im Laufe Ihrer Erkrankung mit vielen Bereichen des Gesundheitssystems in Kontakt kommen.
„Wenn wir das Gesundheitssystem von morgen als innovatives, patientenzentriertes System bauen wollen, müssen wir dem Weg der Patient:innen folgen.“
Wir dürfen nicht allein an „extramuralen Sektor“ und „intramuralen Sektor“ oder an „Länder- oder Bundestöpfe“ denken. Wir müssen mit der Brille der Patient:innen darauf schauen, wo man mit einem gesundheitlichen Anliegen gegen verschlossenen Türen läuft, wo man Hürden nehmen muss oder wo man stolpert.
Der Finanzausgleich bietet diese Möglichkeit, weil hier alle Bereiche miteinander in Interaktion treten. Erfolgreich werden die Gespräche im Sinne der Patient:innen nur verlaufen, wenn Entscheidungen transparent sind, wenn internationale Benchmarks und Erkenntnisse ernstgenommen werden – und wenn diese Gespräche konstruktiv geführt werden. Daher sollen vorher keine Mauern mit unverrückbaren Positionen aufgebaut werden, die man nachher mühsam wieder abbauen muss.
„Unser Appell lautet daher: Lassen Sie uns gemeinsam Lösungen finden und nicht durch unrealistische Forderungen Mauern aufbauen.“
Am Beispiel der Spitzenmedizin kann eine solche Lösung etwa lauten: Dienstleistungen sollten dort passieren, wo sie die Patient:innen bestmöglich erreichen und wo sie am effizientesten sind. Partnerschaften und Zusammenarbeit zwischen allen Bereichen gibt es schon in Ansätzen und können als Vorbilder dienen. So können auch finanzielle Ressourcen eingespart werden, die anderswo, beispielsweise bei der Spitzenmedizin, gebraucht werden.
Gemeinsam kann es gelingen, unser Gesundheitssystem zukunftssicher zu gestalten und die Herausforderungen der Zukunft zu meistern. Ich bin dazu bereit.
Dr. Michael Kreppel-Friedbichler, MBA, ist Geschäftsführer von Biogen Österreich und Vizepräsident des FOPI.
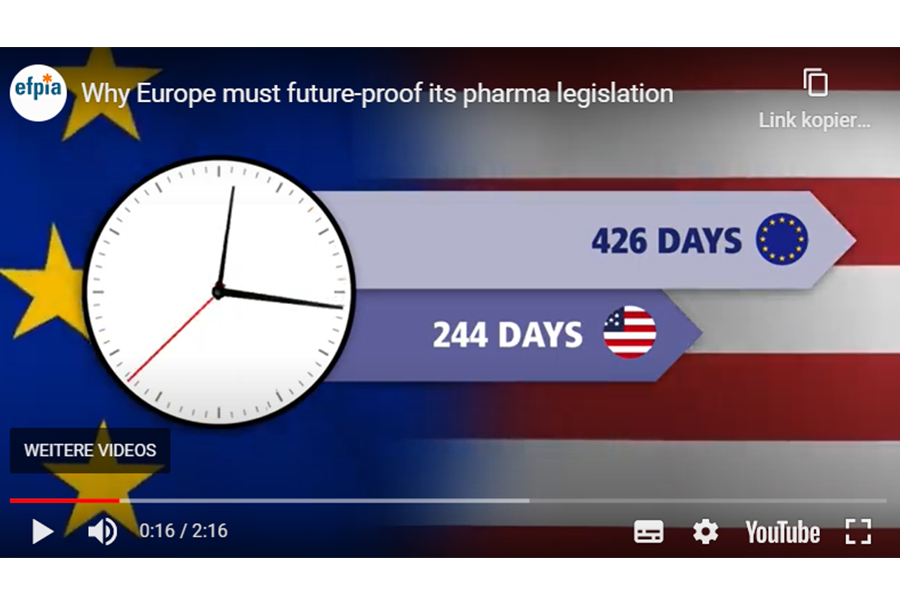
Zahl des Monats
426 Tage
dauert es in Europa im Schnitt, bis eine neue aktive Substanz zugelassen wird. Damit liegt Europa in puncto Access to Innovation abgeschlagen hinter den USA, Japan, Kanada und Australien zurück. In den USA erfolgt die Zulassung durchschnittlich innerhalb von 244 Tagen, in Kanada innerhalb von 306 Tagen. http://bit.ly/3XMTxcR
Quelle: EFPIA, Jänner 2023

© Freepik
Podcast
Am Mikro|skop: Patientenrechte ‒ die Blackbox des Gesundheitswesens
Eine Umfrage unter mehr als 200 Patientenorganisationen ergab, dass den meisten Menschen ihre Rechte als Patient:innen nicht bekannt sind. Dementsprechend fügen sich viele Betroffene in ihr Schicksal und setzen ihre Ansprüche nicht durch – mit teils fatalen Folgen. Wo müsste man ansetzen, um die Patient:innen besser über ihre Rechte aufzuklären? Und wo bestehen besonders gravierende Defizite? Diese Fragen diskutiert Moderatorin Martina Rupp in der 17. Episode von Am Mikro|skop mit Dr. Iris Herscovici, Gründerin und Geschäftsführerin von selpers, sowie Dr. Gerald Bachinger, niederösterreichischer Patientenanwalt. Diese und alle anderen Episoden des – gemeinsam mit dem Fachverband der Chemischen Industrie Österreichs (FCIO) und Chemiereport/Austrian Life Sciences produzierten – Podcasts finden Sie hier: https://www.chemiereport.at/am-mikroskop
Die Broschüre zum Thema, die von PHARMIG und FOPI initiiert wurde, ist unter diesem Link online abrufbar https://selpers.com/ihr-recht-als-patientin/

© Pfizer
Im Gespräch
Nicole Schlautmann: Neue Modelle für innovative Therapien
Die medizinische Versorgung in Österreich zählt mit Sicherheit zu den besten weltweit, ist die neue Country Managerin von Pfizer, Nicole Schlautmann, überzeugt. Wir müssen aber sicherstellen, dass die Regularien und Erstattungsmodelle für neue und innovative Therapien geeignet sind, betont sie im Interview mit FOPI.flash. Um den Zugang für alle Patient:innen langfristig zu sichern, müssten wahrscheinlich neue Finanzierungsmodelle etabliert werden.
Sie sind seit kurzem neu in der Rolle als Country Managerin bei Pfizer in Österreich. Mit welchen Zielen sind Sie angetreten? Wo werden Ihre Schwerpunkte liegen?
Ich freue mich sehr, bei der Pfizer Corporation Austria ein hervorragend aufgestelltes Team zu leiten und mit diesem die Entwicklungen in unserem Unternehmen zum Nutzen der Patient:innen voranzutreiben. Und wir haben viel vor, denn unsere Pipeline ist so stark wie nie: Aktuell besteht diese aus 110 Entwicklungsprogrammen, davon 23 bereits in der Phase III. Unsere Forschungsschwerpunkte sind COVID-19, Impfstoffe, Onkologie, Seltene Erkrankungen, spezialisierte Antibiotika sowie immunologische, chronisch-entzündliche und metabolische Erkrankungen. Der Fokus liegt hier auf innovativen Produkten, die das Leben der Menschen positiv beeinflussen. Darüber hinaus ist es mir ein besonderes Anliegen, die digitale Transformation im eigenen Unternehmen nachhaltig voranzutreiben, Stichwort Customer Journey. „Digital Health“ soll für unsere Patient:innen bzw. Kund:innen spürbarer werden.
Sie bringen viel Erfahrung aus anderen Ländern und Unternehmen mit. Wie ist Ihr Blick auf das österreichische Gesundheitssystem? Welche Stärken und Schwächen nehmen Sie wahr?
Die medizinische Versorgung in Österreich zählt mit Sicherheit zu den besten weltweit, auch innovative Medikamente werden den Patient:innen rasch und niederschwellig zur Verfügung gestellt. Wir müssen aber sicherstellen, dass die Regularien und Erstattungsmodelle für neue und innovative Therapien geeignet sind. Um den Zugang zu diesen Arzneimitteln für alle Patienten:innen hier in Österreich langfristig zu sichern, werden wahrscheinlich neue Finanzierungsmodelle etabliert werden müssen und dafür wird ein Zusammenwirken aller im Gesundheitswesen Beteiligten nötig sein.
Wie wird der Wert von Arzneimittel-Innovationen gesehen?
Wie in vielen anderen europäischen Ländern auch wird der Wert neuer Arzneimittel oftmals nicht sofort erkannt. Es braucht ein breites Verständnis dafür, was unter Innovationen zu verstehen ist. Die Diskussion sollte sich nicht hauptsächlich um den Preis für ein Medikament drehen, sondern der Benefit muss viel breiter gedacht werden. Die Effekte medizinisch-pharmazeutischer Innovationen reichen weit über den direkten Nutzen für die Patient:innen hinaus – im besten Fall wirken sie ausgabensenkend auf das gesamte System. Hier muss ein Umdenken stattfinden – und wir als Vertreter:innen der forschenden pharmazeutischen Industrie dürfen nicht müde werden, uns zu diesem Thema immer wieder zu positionieren!
Was schätzen Sie am österreichischen System?
Die hohe Versorgungsdichte mit Intensivbetten, das gut ausgebildete medizinische Fachpersonal – darum beneiden uns viele andere Länder. Auch das gemeinsame und entschlossene Handeln aller Stakeholder im Gesundheitswesen ist für mich auch schon nach wenigen Wochen sehr deutlich spürbar.
Wo bräuchte es dringend neue Lösungen, um das Gesundheitssystem angesichts von Pandemie, Preisentwicklung und regulatorischer Veränderungen zukunftsfit zu halten?
Was es – letztlich auch als Learning aus der Pandemie – dringend benötigt, ist eine Vernetzung auf vielen Ebenen des Gesundheitswesens. Ein Beispiel ist die Verwendung bzw. Aufbereitung von Gesundheitsdaten. Wenn Daten nicht nur erhoben, sondern auch miteinander vernetzt werden und der Zugang zu diesen anonymisierten Daten verbessert wird, kommen wir einen riesigen Schritt weiter. Eine Nutzung der vorhandenen Daten bringt zusätzliche Erkenntnisse über Krankheiten und den Krankheitsverlauf, zeigt Bereiche auf, in denen noch viel ungedeckter medizinischer Bedarf ist und kann auch die Zeit bis zu einer korrekten Diagnose verkürzen. Durch die Sammlung und Analyse großer Mengen medizinischer Daten sowie den Einsatz von künstlicher Intelligenz und digitalen Technologien könnten wir beispielsweise Forschungsprojekte im Arzneimittelbereich gezielter aufsetzen und Medikamente maßgeschneidert und schneller entwickeln.
Was müsste getan werden, damit die Versorgung heimischer PatientInnen mit innovativen Arzneimitteln für die Zukunft sichergestellt ist?
Unsere medizinischen Innovationen kommen nur dann bei Patient:innen an, wenn Behandelnde auch von der Verfügbarkeit und sowohl der Effektivität als auch den Risiken der Therapien wissen. Wenn eine Therapie, die einen deutlichen Vorteil in der Behandlung einer Erkrankung bringt, zugelassen und verfügbar ist, dann ist es nicht akzeptabel, wenn Patient:innen darauf verzichten müssen. Daher liegt es in unserer Verantwortung, alle Kommunikationskanäle optimal einzusetzen, um relevante Informationen zeitnah verfügbar zu machen.
Factbox
Nicole Schlautmann (47) ist seit November 2022 neue Country Managerin der Pfizer Corporation Austria mit Sitz in Wien. Die diplomierte Biologin war zuvor Geschäftsführerin des Bereichs Seltene Erkrankungen bei Pfizer in Deutschland. Nach internationalen Stationen in Paris und New York, etwa bei Orphan Europe, kam Schlautmann 2014 zu Pfizer Deutschland. Seit 2021 ist sie Co-Chair des Pfizer Diversity, Equity, Inclusion Council Europe (DEICE).
In Österreich beschäftigt Pfizer derzeit rund 520 Mitarbeiter:innen an zwei Standorten. Die Pfizer Corporation Austria GmbH in Wien versorgt die österreichische Bevölkerung mit rund 100 rezeptpflichtigen Medikamenten. Die Pfizer Manufacturing Austria GmbH ist ein Pfizer Standort für Produktion und Qualitätskontrolle für Impfstoffe in Orth an der Donau, Martin Dallinger ist Geschäftsführer. Hier werden zwei Impfstoffe für den weltweiten Export hergestellt.
www.pfizer.at

© Freepik
Lebensverändernde Therapien
Innovationen für Diabetes
Diabetes ist eine Stoffwechselerkrankung, die sich auf viele Bereiche des Körpers auswirkt. Bei Diabetes Typ 1 produziert der Körper kein Insulin. Ohne Insulin kann der Körper jedoch den durch die Nahrung aufgenommenen Zucker nicht verwerten. Menschen mit Typ-1-Diabetes müssen daher täglich Insulin spritzen. Ohne Insulin ist Typ-1-Diabetes eine Erkrankung mit äußerst kurzer Lebenserwartung, die Betroffenen starben in früheren Zeiten bereits im Kindesalter. Heute ist eine Reihe moderner Insuline verfügbar, die nicht nur in Bezug auf ihre Wirksamkeit, sondern auch auf ihre Alltagstauglichkeit den Betroffenen ein nahezu unbeschwertes Leben ermöglichen. Die Lebenserwartung ist bei guter Einstellung die eines gesunden Menschen. Mehr dazu unter https://fopi.at/wir-sagen-danke/


